- Barajar
ActivarDesactivar
- Alphabetizar
ActivarDesactivar
- Frente Primero
ActivarDesactivar
- Ambos lados
ActivarDesactivar
- Leer
ActivarDesactivar
Leyendo...
Cómo estudiar sus tarjetas
Teclas de Derecha/Izquierda: Navegar entre tarjetas.tecla derechatecla izquierda
Teclas Arriba/Abajo: Colvea la carta entre frente y dorso.tecla abajotecla arriba
Tecla H: Muestra pista (3er lado).tecla h
Tecla N: Lea el texto en voz.tecla n
![]()
Boton play
![]()
Boton play
![]()
298 Cartas en este set
- Frente
- Atrás
|
Pruebas de función hepatica
|
Transaminasas
BT FA GGT Albumina TP INR |
|
4 patrones daño hepatico
|
Hepatocelular
Colestasico Mixto Infiltrativo |
|
Características daño hepatocelular
|
Elevación ALT, AST, DHL
|
|
Transaminasa especifica de hígado
|
ALT
|
|
En qué otros órganos se presenta AST
|
Musculo
riñón corazón cerebro hígado |
|
RELACIÓN AST/ALT
|
Menos 1 hepatitis aguda
Mas 2 hepatitis alcohólica o esteatohepatitis no alcohólica o autoinmune o deficiencia de piridox |
|
Características daño colestasico
|
Aumento de:
FA-GGT 5 nucleotidasa bilirrubina FA |
|
A qué se debe el aumento de 5'nucleotidasa en daño colestasico
|
Hidrólisis de esteres de folato a ph alcalino
Canaliculos hepaticos |
|
Transformación de bilirrubina
|
Hemoglobina - hemo - biliverdina - glucuronido de bilirrubina - urobilinogeno - estercobilina
|
|
Qué valor se considera hiperbilirrubinemia
|
Mas de 1 mg/dl
|
|
En qué consiste el patrón infiltrativo
|
Elevación de transaminasas
Bilirrubina SIN CAMBIOS FA SIN CAMBIOS |
|
Vida media de albumina
|
3 semanas
|
|
Qué puntos evalúa la escala CHILD - PUG
|
Ascitis
Bilirrubina Albumina TP s/ Control/INR Encefalopatía (BATEA) |
|
Características clase A CHILD - PUG
|
5-6 puntos
sobrevida al año de 100% sobrevida a los 2 años de 85% |
|
Características de clasificación B de CHILD
|
7-9 puntos
Sobrevida al año de 85% Sobrevida a los dos años de 60% |
|
Características de la clasificación C de CHILD
|
10-15 puntos
Sobrevida al año de 45% Sobrevida a los dos años de 35% |
|
3 puntos ascitis en escala CHILD
|
1- ausente
2- leve 3- moderada |
|
3 puntos de bilirrubina en escala CHILD
|
1- menos 2
2- 2-3 3- más de 3 |
|
3 puntos de albumina en escala CHILD
|
1- mayor a 3.5
2- 2.8 a 3.5 3- menor a 2.8 |
|
3 puntos de TPS/ INR en escala CHILD
|
1- 1-3/menor a 1,8
2- 4-6/1,8-2,3 3- mayor a 6/ mayor a 2,3 |
|
3 puntos encefalopatía en escala CHILD
|
1- Ausente
2- 1 o 2 3- 3 o 4 |
|
Para qué sirve la escala wets haven
|
Para medir encefalopatía hepática
|
|
Grados de west haven
|
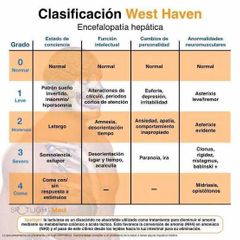
|
|
Ictericia con alteración de PFH se divide en:
|
Daño colestasico y daño hepatocelular
|
|
El daño colestasico puedes ser:
|
Intrahepatico o extra hepático
|
|
El daño colestasico extrahepatico puede ser:
|
Benigno o maligno
|
|
El daño hepatocelular puede ser
|
Agudo o crónico
|
|
Cuánto aumenta de tamaño el colédoco por año
|
0.1 mm. En pacientes con colecisto es más grande por un mayor flujo.
|
|
Son las hepatitis agudas
|
A y B
|
|
Son las hepatitis crónicas
|
C y B
|
|
Se considera agudo cuando
|
Menos de 3 meses
|
|
Se considera crónico cuando
|
Más de 6 meses
|
|
Otras causas de hepatitis aguda
|
Drogas o alcohol
|
|
Características de cuadro agudo de hepatitis
|
Aminotransferasas mayores a 1000U/L, AST y ALT
B 10-12 mg/dl Hepatalgia Ictericia Sintomas inespecíficos |
|
Qué tanto se elevan las transaminasas en hepatitis crónica
|
De 1.5-5 veces
|
|
Generalmente en hepatitis cuánto se eleva AST/ALT
|
2/1
|
|
Características de VHA
|
Picornavirus
RNA Icosaedro 4 proteinas estructurales 15-20 días incubación Fecal-oral No citopatico CD8 y NK |
|
Fases VHA
|
Incubación 15-20 días
Prodromo 5-7 días Ictericia 3-8 semana Convalecencia hasta 6 meses |
|
Características prodromo VHA
|
Inespecíficos
Rash Fiebre Mialgia |
|
Características de Infección por VHA particulares
|
Mucha astenia y adinamia
|
|
Dx VHA
|
Interrogatorio
Eco para descartar biliar Puede haber patrón mixto Elevación FA IgM al inicio, IgG después IgM hasta 6 meses IgG hasta décadas Puede haber recaida |
|
Tx VHA
|
-Descanso 85 recupera en 3 meses, 100 a 6 mese
-Evitar farmacos de met hepatico -Ingreso en falla hepatica |
|
Cómo se observa la falla hepatica en VHA
|
Asterictis
Ascitis Coagulopatia Encefalopatía con hiporeactividad |
|
Características VHB
|
DNA
No citopatico 10 tipos en mexico H y G más frecuentes 4 regiones: S, C, P, X |
|
Patron susceptible a HVB
|
Todos los anticuerpos negativos
|
|
Patrón vacunado VHB
|
Anti HBs positivo o HbsAB
|
|
Patrón Infección pasada VHB
|
Anti HBs positivo
Anti HBc positivo (HbsAB/HbcAB-IgG) |
|
Patrón infección aguda VHB
|
HBsAg positivo
IgG positivo - anti HBc |
|
Patrón Infección crónica VHB
|
HBs positivo (HbsAg)
IgG anti HBc positivo |
|
Antigeno HB de superficie (HBsAg)
|
Marcador de infección (Infección activación)
Primer marcador en aparecer Persistencia mayor a 6m en cronicas |
|
Anticuerpo anti HBs
|
Anticuerpo neutralizante
Recuperación o inmunidad Aparece en vacuna |
|
Antigeno HBe(HBeAg)
|
Replicación activa - HB DNA
|
|
Antigeno anti HBe
|
Remisio por menor replicación
Promotor de mutaciones Precore Seroconversion en hepatitis cronica |
|
IgM anti HBc
|
Primer anticuerpo en aparecer
Infección aguda o reactivación Presente hasta 6m 10-20% hepatitis cronica |
|
IgG anti HBc
|
No es neutralizante
Indica exposición (Infección remota) Puede haber infx oculta |
|
características epidemiológicas de VHB
|
20 de las hepatitis crónicas (PRINCIPAL CAUSA)
6 produce cirrosis Transmisión parenteral Transmisión vertical 90% Infección cronica 2% prevalece México Incubación 30-160 días |
|
Principal complicación VHB
|
Cirrosis
Luego esto produce descompensación y tumores |
|
Historia natural VHB
|
AGUDO
95% autolimitado hepatitis subclínica hepatitis icterica hepatitis fulminante CRONICO hepatitis crónica portador crónica hepatocarcinoma cirrosis hepática |
|
Qué porcentaje de los neonatos infectados con hepatitis b se transforman crónico
|
90
|
|
Dos tipos enfermedad inflamatoria intestinal
|
Chron: De la boca al ano, transmural
CUCI: Recto y colon, mucosa |
|
Año incidencia inflamación Chron y Cuci México
|
20-40 años.
No hay cura Genética (NOD2) y ambiental (tabaco, AINE, flora, dieta) |
|
Fisiopato enfermedad inflamatoria intestinal EII
|
Autoinmune
Infx salmonella o campy ATB indiscriminada Aines 15 dias por mes Hormonas |
|
Qué afecta mas Chron
|
Ileocecal
|
|
Que afecta mas la colitis ulcerosa
|
Recto y sigmoides
|
|
Para que es la clasificación de Montreal
|
Enfermedad de Chron
|
|
Signos y s Cuci
|
Diarrea con sangre
Dolor Fiebre Ect |
|
Laboratorios para EII
|
BH
Calprotectina fecal para valorar respuesta a Tx *** |
|
Ulceras lineales y aspecto empedrado en endoscopia, GRANULOMAS y afección transmural corresponde a:
|
Chron
|
|
Para que son los criterios de TrueLove - Witts
|
Para colitis ulcerosa
Leve 7-10 Moderada 11-14 Severa mas de 14 |
|
Para qué se usa la Mayo score
|
CUCI
|
|
Para qué se usa la CDAI
|
Chron, remisión menos de 150 y persistencia mas 220
|
|
Dx diferencial para Chron
|
Tb
|
|
Tx CUCI
|
Leve - Aminosalicilatos
Mod- Amino, corti y tiopurina severo- agentes biológico *** |
|
Tx Chron
|
Mesalazina
Esteroide dosis alta como predni o bude IV de elección en colitis grave Azatriopina ANTI TNF como imfliximab - pero antes descartar Infección por Tb |
|
Fístula perianal significa:
|
Chron y manejo antiTNF
|
|
Longitud canal anal
|
2.5-4 cm
|
|
Cuánto mide el recto
|
12
|
|
Efecto de los triciclicos intestinales
|
Son atropinicos, mueven mucho el intestino
|
|
Cómo se puede reducir un prolapso sin tocarlo
|
Con azucar para deshidratarlo
|
|
Inspección zona anal
|
Pigmentación, fisuras, aseo, nevos, hemorroides, parasitos
|
|
Inspección sacro coccigeo
|
Excrecencias, exantemas, inflamación, escaras
|
|
Cómo es la posición de sims
|
Decúbito lateral izquierdo con rodilla flexinada
|
|
Patologías anal mas común
|
Hemorroide
Luego fístula, abscesos, fisuras, condilomas, disfunción |
|
Características hemorroides externas
|
Dolor
sangrado isquemia trombosis sensible externas a linea pectinea revestimiento escamoso |
|
T x condilomas anal
|
Podofilina y crioterapia
|
|
Hidradenitis supurativa
|
formación de accesos y cicatrices y factores de riesgo como hormonas fumar sobrepeso genética
|
|
Enfermedad pilonidal
|
afección benigna de la piel que se produce cuando un pelo crece en la piel de la parte superior de la hendidura entre las nalgas
|
|
Infeccion aguda en ventana de VHB
|
HbcAB IgM
|
|
Qué porcentaje de la hepatitis B es fulminante
|
0.1-1
|
|
PFH en VHB
|
Mayor a 1000 usualmente
TGP>TGO Patrón mixto con predominio hepatocelular |
|
Cuando se da tx para VHB
|
-Hepatitis cronica HBeAg con necroinflamacion o fibrosis
-DNA viral >20k, ALT>2 -Cirrosis Child A -Cirrosis descompensada -Paciente HBeAg y extra hepatica -Hepatitis aguda con coagulopatia, falla hepatica fulminante y considerar trasplante |
|
SS de cirrosis descompensada
|
Ascitis
Sangrado Encefalopatía |
|
Yx VHB
|
Interferon pegilado alfa (da muchos EA)
ENTECAVIR Tenofovir lamuvidina adefovir |
|
cada cuándo se tiene que realizar un ultrasonido a pacientes con virus de hepatitis b cirróticos o mayores de 40 años
|
semestral
|
|
virus de la hepatitis que predispone a hepatocarcinoma
|
b
|
|
cuánto tiempo después se tiene que poner inmunoglobulina al tener contacto en pacientes portadores de virus de la hepatitis b
|
primeras 48 horas
|
|
condiciones especiales de tratamiento de virus de hepatitis b
|
Embarazadas con carga viral mayor a 200k y tratamiento con tenofovir o telbiva
VIH con tenofovir |
|
características del virus de la hepatitis C
|
ARN
bicapa lipídica flaviviru NS4A, 4B,5A, 5bB |
|
VHC genotipo más abundante en México
|
1b
|
|
infección aguda por VHC
|
elevación de alt mayor a 5
ictericia fiebre cefalea fatiga anorexia vómito náusea diarrea dolor abdominal |
|
cuánto tiempo después de la infección son detectables los antígenos VHC
|
6 a 12 semanas
inmunocompromiso puede durar hasta 12 meses menos del 5% no presénta seroconversión |
|
qué porcentaje de VHC se convierte en crónico
|
80%
|
|
escalas de gravedad y pronóstico para la infección crónica por VHC
|
CHILD y MELD
|
|
características de la infección crónica VHC
|
fatiga
pérdida de peso mialgias artralgias prurito dolor abdominal ictericia asintomáticos hepatopatía crónica cirrosis compensada o descompensada |
|
qué es la respuesta viral sostenida de los antivirales contra VHC
|
carga viral indetectable en suero a las 12 semanas de finalizar el tratamiento
|
|
qué porcentaje logran erradicación del virus de la hepatitis C con antivirales
|
95%
|
|
previr es para
|
proteasa
|
|
BUVIR es para
|
polimerasa NS5B
|
|
ASVIR es para
|
complejo de replicación NS5A
|
|
EPCLUSA
|
velpatasvir/sofosbuvir, se dan este tipo de combinaciones porque se potencian
no se modifica por función hepática patas y yofo |
|
tratamiento para pacientes con VIH y vhc
|
EPCLUSA
|
|
características del vhd
|
deltavirus
ARN requiere AgSVHB para ensamblaje liberación y transmisión |
|
tratamiento para vhd
|
interferón Alfa
interferón perfilado experimentales como: Myrcludex, lonafarnib, REP 2139 |
|
genotipos de vhe que causan infección en humano
|
1 y 2
|
|
qué genotipo de vhe predomina en México
|
2
|
|
población de riesgo para vhe
|
embarazadas
|
|
características de vhe
|
endémico
vías de desarrollo hepatotrópico falla hepática fulminante eclampsia hemorragia |
|
qué virus de la hepatitis se transmite fecal oral
|
A y E
|
|
incubación del vhe
|
dos a seis semanas
|
|
qué porcentaje de la infección por VHE produce ictericia
|
40%
|
|
qué característica tiene la infección crónica por vhe
|
persistencia de alteración de transaminasas con alt elevada
|
|
tratamiento para vhe
|
nada antiviral, depuración viral espontánea pero se puede considerar la ribavirina o interferón pegilado en ciertos casos como embarazo falla hepática etcétera
|
|
qué se puede ver en placa simple gastrointestinal
|
hilio
oclusión vísceromegalia calcificación cuerpo extraño síndrome de boer atresia yeyunal obstrucción duodenal |
|
qué es el síndrome de boerhave
|
rotura espontánea de esófago por un aumento brusco de la presión esofágica
|
|
cómo se toma la placa anatómica de esófago
|
decúbito
|
|
cuántos niveles hidro aéreos se observan de pie en una radiografía
|
5
|
|
causas del ileo
|
diabetes mellitus fármacos Chagas
|
|
en qué pacientes se puede observar aire en la vía biliar
|
aquellos con esfínterotomía de odi o úlcera péptica
|
|
en qué pacientes está contraindicado los métodos bariatados
|
perforación
|
|
qué se valora en un esófagograma
|
mecanismo de deglución
dinámica esofágica trastornos de motilidad estenosis tumores esofagitis péptica divertí***** enfermedad ácido péptica de 2 a 3 grados |
|
en qué pacientes está contraindicada el esófagograma
|
con broncoaspiración
|
|
cómo se realiza un esofagograma en pacientes con sospecha de perforación
|
con medios contrastados hidrosolubles
|
|
la acalasia corresponde a un desorden de tipo
|
hipotilidad
|
|
los espasmos esofágicos difusos la peristalsis hipertensiva corresponden a desórdenes de
|
hipermotilidad
|
|
halitosis anorexia e imagen de cola de ratón diagnostique
|
acalasia
|
|
en qué patología se observa el esófago de sacacorchos
|
espasmo esofágico difuso
|
|
cómo se observa el esófagograma de una úlcera péptica
|
pliegues delgados
anillo edematoso depósito bariado línea de Hampton de un milímetro collar edematoso de 4 mm imagen de terraplén |
|
cuánto debe medir la pared del esófago
|
5 mm
|
|
para qué es la escala metavir
|
mide fibrosis
uno fibrosis portal sin septos dos fibrosis portal con septos tres numerosos septos sin cirrosis cuatro cirrosis |
|
para qué se realiza la serie esófago gastroduodenal
|
detección de lesiones gástricas malignas
lesión de la mucosa engrosamiento de la cámara gástrica presencia de úlceras malignas |
|
es la etapa final de la hepatitis alcohólica
|
cirrosis
|
|
presentación de la hepatitis alcohólica
|
esteatosis hepática e inflamación también cirrosis
|
|
cuánto alcohol predispone a hepatitis alcohólica
|
más de 30 gr al día, o 20 a 15 bebidas en hombre y ocho en mujer por semana
|
|
en práctica cuánto consumen los pacientes hepatópatas alcohólicos
|
más de 100 mg al día
|
|
Qué es un UBE
|
10 mg de alcohol que equivalen a un vaso de vino de 100 ML o una lata de cerveza de 200 ML o media copa de destilado de 50 ML
|
|
edad media de hepatitis alcohólica
|
53 años
|
|
principal factor de riesgo de la hepatitis alcohólica
|
desnutrición y también es marcador de mortalidad
|
|
factores de riesgo de desarrollar fibrosis hepática por alcohol
|
con infección con hepatitisC
obesidad con NASH |
|
qué encima se eleva en la cirrosis por alcohol
|
TGO sobre TGP
|
|
características de la hepatitis alcohólica histológicamente
|
inflamación
balonización cuerpos de mallory necrosis |
|
qué es la cirrosis nodular
|
cuando en la biopsia aparecen los nódulos separados por fibrosis
|
|
características iniciales de la hepatitis alcohólica
|
náusea
vómito fiebre pérdida de peso ictericia progresiva ascitis hemorragia variceal |
|
son las complicaciones de la hepatitis alcohólica
|
ascitis y hemorragia variceal
|
|
características de laboratorio de la hepatitis alcohólica
|
elevación de transaminasas 2 a 1
leucocitosis anemia trombocitopenia coagulopatías hipoalminemia hiper bilirruminemia lesión renal aguda (SHR TIPO 1) 25% con infección |
|
principal causa de mortalidad en pacientes con hepatitis alcohólica
|
infección
|
|
escala de severidad para hepatitis alcohólica
|
maddrey
|
|
escala de mortalidad y severidad para hepatitis alcohólica
|
MELD (21 o mas es severo)
|
|
escala que predice la respuesta a corticoesteroides en hepatitis alcohólica
|
Lille score
|
|
escala de mortalidad en hepatitis alcohólica
|
Child
|
|
tratamiento para la hepatitis alcohólica
|
nutrición
estabilidad hemodinámica manejo del síndrome de abstinencia con benzodiacepinas corticosteroides |
|
con qué escala se mide el síndrome de abstinencia
|
CIWAR ar
|
|
por qué se da benzodiacepinas para el tratamiento de síndrome de abstinencia
|
porque actúa sobre el sistema gabaerérgico entonces compensa la falta de alcohol
|
|
qué se da en una hepatitis alcohólica grave con un MELD mayor a 20 y un madrey mayor a 32
|
corticosteroides cómo prednisolona o metilprednisolona 40 o 32
|
|
en qué situaciones está contraindicado el uso de corticoesteroides en hepatitis alcohólica
|
hepatitis b
tuberculosis diabetes descontrolada hemorragia de tubo digestivo |
|
es el punto de corte en la escala de lille
|
0.45 por encima de esto hay una mortalidad mayor
|
|
cuántos años de sobrevida da un trasplante hepático
|
5 años
|
|
qué se da pacientes que no responden a corticoesteroides
|
tratamiento paliativo
|
|
A qué se debe la esteato hepatitis no alcohólica
|
síndrome metabólico en un cuarto de la población
|
|
es la etapa final de la colestasis autoinmune
|
ictericia
|
|
características de la colangitis biliar primaria
|
destrucción de conductos
colestasis crónica colangitis destructiva crónica no supurativa inflamación de los conductos predominancia en mujeres ANTICUERPOS ANTIMITOCONDRIALES IgM elevada |
|
cuáles son las tres emes de la colangitis biliar primaria
|
mujer
anticuerpo antimitocondria IgM |
|
qué porcentaje de las pacientes que tienen colangitis biliar primaria tienen enfermedades autoinmunes asociadas
|
40 a 70%
|
|
manifestaciones de la cbp
|
asintomático al inicio
elevación de bilirrubinas mal pronóstico fatiga - falta de mg prurito - estimulación del tono opioide ictericia - colestasis mala absorción hepatomegalia esplenomegalia hiperpigmentación S xantelasma xantoma |
|
criterios diagnósticos para cbp
|
fosfata alcalina mayor a 1.5
AMA biopsia compatible |
|
qué es AMA
|
anticuerpos antimitocondriales
|
|
es el anticuerpo más específico para cbp
|
ANTIM2
|
|
características de la biopsia por cbp
|
inflamación portal
lesión periportal puentes de fibrosis cirrosis |
|
tratamiento para cbp
|
ácido USODESOXICOLICO
fibrato anticuerpos |
|
es la clasificación más usada para determinar la respuesta del tratamiento a cbp
|
Barcelona o París
|
|
modelo pronóstico para cbp
|
MELD
MAYO |
|
características de la hepatitis autoinmune
|
predominen mujeres
incidencia en incremento no resolutiva cuando se encuentra allá y cirrosis bimodal en pubertad y 50 a 60 años |
|
característica de la hepatitis autoinmune aguda
|
tiempo de coagulación alterado
|
|
características de la hepatitis autoinmune crónica
|
cirrosis
aumento de anticuerpo IgG elevado presencia de anticuerpos no órgano específicos |
|
espectros de la hepatitis autoinmune
|
asintomático
agudo severo fulminante |
|
cómo se observa la biopsia de hepatitis autoinmune
|
lesión en la zona 3 del ovulillo hepático que es la zona que rodea a la vena
necrosis centro lobulillar |
|
qué escala se usa para la expectativa de vida en pacientes con hepatitis autoinmune
|
Child
|
|
es la más común de las hepatitis autoinmunes
|
tipo 1 que es antinuclear y antimusculo liso
|
|
qué es el mimetismo en hepatitis autoinmunes que es la característica principal
|
qué es una confusión de algo propio con algo ajeno inmunológicamente hablando
|
|
tratamiento para la hepatitis autoinmune
|
nitrofurantoína
aminociclina agentes biológicos que bloquean el tnf Alfa esteroides como tiopurina un prednisona con azatioprina |
|
para qué se usa el sistema de evaluación simplificado IAIHG
|
diagnosticar hepatitis autoinmune mayor a siete es definitivo
|
|
qué porcentaje de recaída post tratamiento de la hepatitis autoinmune aparece a los 3 años
|
81%
|
|
tratamiento de mantenimiento para hepatitis autoinmune
|
azatiopina
|
|
son las dos causas más comunes de cirrosis
|
primero alcoholismo segundo hígado graso
|
|
cuánto alcohol se necesita para generar cirrosis
|
más de 60 g de alcohol por día por un periodo de 10 años o 21 unidades
|
|
en cuánto tiempo aproximadamente la cirrosis compensada se convierte en descompensada
|
en un lapso de 9 años
|
|
cuál es la expectativa de vida en la cirrosis descompensada
|
1.6 años
|
|
cómo se observa una cirrosis descompensada
|
hipertensión portal
ascitis encefalopatía ictericia |
|
por qué hay esplenomegalia y ascitis en cirrosis
|
por la hipertensión portal
|
|
son los signos y síntomas de insuficiencia hepática en cirrosis
|
telangiectasias
ginecomastia eritema Palmar atrofia testicular |
|
A qué se debe la telangectasia por cirrosis
|
aumento de la vasodilatación y aumento de la presencia de óxido nítrico
|
|
cuál es el rango de puntuación de la escala MELD
|
de 6 a 40
seis es normal y 40 agónico con una sobrevida del 7% a 6 meses |
|
por qué hay sarcopenia en la cirrosis en un 70% de los pacientes
|
porque el músculo y el hígado tienen funciones compartidas metabólicas y esto aumenta 10 puntos en la escala de MELD
|
|
cuál es el problema de la escala de CHILD
|
que utiliza valores subjetivos
|
|
cuál es la profilaxis para las varices sin sangrado
|
betabloqueadores como el propanolol o se ligan las varices si el paciente no tolera
|
|
qué medicamentos se utiliza en sangrado activo de varices
|
terlipresina
somatostatina ocreotide |
|
qué es el signo de pezón en endoscopia
|
cuando una vari se acaba de sangrar
|
|
cuál es la profilaxis secundaria de una varice
|
beta bloqueador y ligadura
|
|
para qué se toma amilasa y lipasa en pancreatitis
|
diagnóstico
|
|
A qué se debe la pancreatitis aguda
|
activación inadecuada de enzimas
|
|
es la etiología más frecuente de la pancreatitis aguda
|
biliar
|
|
es la mortalidad de la pancreatitis
|
5%
|
|
es el factor de riesgo más importante para pancreatitis aguda
|
alcoholismo porque este aumenta la probabilidad de precipitación de secreción pancreática
|
|
cuánto mide el conducto pancreático
|
uno en la cola dos en el cuerpo y tres en la cabeza
|
|
i get smashed
|
idiopatic
gallstones etanol trauma steroids mumphs autoinmune scorpion hipertrigliceridemia endoscopia drug |
|
qué medicamento se asocia a pancreatitis aguda
|
furosemida y esetoprima
|
|
la causa más frecuente de la pancreatitis aguda
|
biliar y posteriormente alcohol
|
|
factores desencadenantes de pancreatitis aguda
|
disfunción del esfínter de odi
hipercalemia vasculitis cáncer de cabeza de páncreas páncreas fibrosis quística CMV EBV sarampión parásitos |
|
son las 4f de la pancreatitis aguda
|
fat
fertility female fourtys |
|
cuánto mide el colédoco en predisposición de coledocolitiasis
|
5mm
|
|
criterios diagnósticos para pancreatitis aguda
|
dolor abdominal transcriptivo
intensidad de 10 incremento de la amilasa al menos tres veces hallazgos por imagen |
|
por qué se da antiemético para la pancreatitis
|
porque entre más vomiten más dolor hay o se mantiene más
|
|
signos de la pancreatitis
|
fiebre
hipotensión taquicardia ictericia alteración del estado de conciencia resistencia abdominal signo de Cullen signo de grey Turner |
|
qué son el signo de Cullen y el de grey Turner
|
son moretones asociados a hemorragia o necrosis pancreática el de Cullen es periummbilical y el de grey es en los flancos
|
|
causas de elevación de la amilasa
|
cetoacidosis diabética
falla renal CPRE anorexia bulimia cirrosis colecistitis aguda parotiditis trauma abdominal IAM |
|
en qué tiempo se mantiene basal la amilasa en pancreatitis aguda
|
3 a 5 días
|
|
en qué paciente es más sensible la lipasa
|
alcohólicos
|
|
características de laboratorio de la pancreatitis aguda
|
leucocitosis
hematocrito elevado amilasa elevada lipasa elevada hiperglucemia elevación del bun y creatinina hipocalcemia procalcitonina proteína c |
|
predictor de severidad de la pancreatitis aguda
|
hematocrito mayor a 40
|
|
predictor de mortalidad de la pancreatitis aguda
|
elevación del bun
|
|
estudio indispensable en pancreatitis aguda
|
ecografía para descartar litiasis y observar edema de páncreas y colecciones
|
|
para qué se realiza la tomografía en pacientes con sospecha de pancreatitis aguda
|
por si hay duda
por si hay complicaciones por si hay predictores de gravedad se toma después de la 72 horas |
|
cuánto tiempo se tiene para hacer ultrasonido en pacientes con sospecha de pancreatitis aunque no tenga elevación de enzimas
|
24 horas
|
|
para qué se usa la escala de Atlanta en pancreatitis
|
para determinar la gravedad
leve ausencia de todo moderado todo transitorio o localizado grave falla múltiple de más de 48 horas se muere casi la mitad |
|
son las complicaciones locales de la pancreatitis aguda
|
colecciones
pseudoquiste necrosis |
|
son las complicaciones sistémicas de la pancreatitis aguda
|
exacerbaciones de enfermedades existentes como insuficiencia hepática o pulmonar
|
|
en qué consisten los criterios de Marshall
|
respiratorios
renales por creatinina cardiovasculares por presión arterial |
|
factores de riesgo para una pancreatitis grave
|
más añoso
más gordo cáncer cirrosis insuficiencia cardíaca que chupe alteración del estado de conciencia que tenga mucha respuesta inflamatoria que venga muy hemoconcentrado que tenga un bun mayor a 20 colecciones peripancreáticas múltiples infiltrados pulmonares derrame pleural |
|
qué valor es predictor de gravedad en la escala bisap
|
más de tres
|
|
qué evalúa la escala bisap
|
bun
respuesta inflamatoria añoso que tenga derrame pleural si tiene más de tres grave |
|
criterios para ingresar a un paciente con pancreatitis aguda a la unidad de cuidados intensivos
|
ranson mayor a 3
bisap mayor a 3 apache mayor a 8 falla orgánica |
|
es la piedra angular del tratamiento de la pancreatitis aguda
|
hidratación
|
|
cuál es una complicación de la fluidoterapia en pancreatitis aguda
|
síndrome compartimental abdominal
|
|
cuánto se administra de líquidos en pancreatitis aguda
|
250 a 500 ML por hora
5 a 10 mililitros por kilogramo por hora mantener el hematocrito por encima de 35 |
|
analgésicos más usados en pancreatitis aguda
|
opioides
|
|
microorganismos infecciosos más comunes en necrosis pancreática
|
ecoli
klebsiela enterobactearw estafilococo estreptococo hongos |
|
tratamiento antibiótico por sospecha de infección en pancreatitis aguda
|
quinolonas - metronidazol
imipenem meropenem |
|
en qué condición se necesita de drenaje con catéter de páncreas
|
en necrosis encapsulada infectada
|
|
en qué situaciones está indicada la cirugía abierta en pancreatitis aguda
|
hemorragia no controlada
síndrome compartimental no resuelto perforación de víscera hueca |
|
en qué situaciones está indicada la CPRE
|
pancreatitis aguda biliar con obstrucción del colédoco
pancreatitis aguda biliar y colangitis descompresiva |
|
en qué situaciones está indicada la colecistectomía en pancreatitis aguda
|
cuándo la pancreatitis está leve cuándo es grave pero hay que esperar a que resuelva ligeramente |
|
complicaciones de la pancreatitis aguda
|
colección aguda de líquido para el pancreático
pseudo quiste colección necrótica aguda necrosis amurallada |
|
etiología más común de ascitis
|
cirrosis hepática
|
|
dato de mal pronóstico en cirrosis respecto a la aldosterona
|
ascitis e hiponatremia
|
|
A qué se debe el síndrome hepato renal
|
a una hiponatremia excesiva que lleva a una vasoconstricción renal
el pronóstico es sombrío |
|
primer estudio de imagen que se debe realizar en paciente con sospecha de ascitis
|
ultrasonido
|
|
dónde se recomienda hacer la paracentesis diagnóstica en ascitis
|
en el cuadrante inferior izquierdo
|
|
cuál es la fórmula de gasa
|
albúmina sérica menos albúmina de líquido ascítico
|
|
qué indica una gasa mayor a 1.1
|
hipertensión portal -transudado
|
|
qué indica una casa menor a 1.1
|
no hipertensión portal - exudado
|
|
tratamiento para ascitis
|
tratar la causa
reposo dieta diuréticos paracentesis terapéutica trasplante hepático |
|
es el pilar del tratamiento para la ascitis
|
dieta que incluye restricción de sodio con 2 G al día y un balance de sodio negativo al 10%
|
|
cuál es el objetivo de pérdida de peso al día del tratamiento para ascitis
|
de 500 a 1000 G por día
|
|
en qué consiste el tratamiento con diuréticos para ascitis
|
se inicia con 100 mg de espironolactona y 40 mg de furosemide, Y si no hay cambio de peso se dobla la dosis hasta llegar a una dosis máxima de 160 de furosemide y 400 de espinolactona
|
|
qué tratamiento se da para la ascitis intratable por diuréticos
|
paracentesis descompresivas
|
|
para qué se utilizan los criterios de west haven
|
para encefalopatía hepática
0 cambios en la personalidad sin asterixis 1 disminución de la actividad y asterixis 2 letargia desorientación bradilalia y asterixis franca 3 desorientación severa comportamiento bizarro estupor 4 coma |
|
manejo de encefalopatía hepática
|
medidas anti amonio como disacáridos no absorbibles en este caso la lactulosa de 10 ML cada 8 horas
rifaximina 550 mg cada 12 horas para disminuir el exceso de bacterias anaerobias también l ornitina o l aspartat |
|
cuánto tiempo se considera diarrea aguda
|
menos de 14 días
|
|
síntomas de alarma de diarrea aguda
|
fiebre
deshidratación náusea |
|
bacterias invasoras características de diarrea aguda
|
shigella
salmonela campilobacter yersinia ecoli entero hemorrágica |
|
bacterias causantes dediarreas agudas por toxinas
|
estáfilococo dorado
bacilo cereus clostridium prefiringes ecoli enterotoxigénica |
|
protozoariomás frecuente de diarreas agudas
|
entamoeba histolítica
giardia crypto |
|
A qué pacientes se sugiere estudios para diarrea aguda
|
deshidratación
evacuaciones sanguinolientas con moco fiebre inmunocomprometidos |
|
estudio más frecuente para diarreas agudas
|
coprocitología -más de seis leucocitos es inflamatoria
lactoferrina coprocultivos para disentería |
|
medicamentos frecuentes que causan diarrea aguda
|
metformina
colchicina |
|
características de la diarrea aguda inflamatoria
|
moco
fiebre pocas evacuaciones tenesmo dolor abdominal |
|
qué dieta debe llevar un paciente con diarrea aguda
|
la dieta la que está acostumbrado pero eliminando irritantes
suspensión de la lactosa por una semana |
|
tratamiento para diarrea aguda
|
dieta e hidratación
loperamida dos tabletas al inicio y luego una cada 8 horas hidrasec o algo asi peptobismol |
|
en qué pacientes está contraindicada la loperamidal en diarrea
|
diarrea inflamatoria porque puede producir ileo o colon tóxico
|
|
tratamiento antibiótico recomendado para pacientes con diarrea aguda
|
quinolona al inicio como ciprofloxacino 10mgx3Dias
|
|
qué parte es del tracto digestivo afecta la colitis ulcerosa
|
solo la mucosa del colon sigmoides recto
|
|
factor protector para enfermedades intestinales inflamatorias EII
|
fibra
|
|
qué región afecta comúnmente la enfermedad de crohn
|
ilio cecal
|
|
signos asociados a la enfermedad inflamatoria intestinal por la liberación de tropomiosina
|
uveítis
eritema nodoso pioderma gangrenoso |
|
para qué se mide la calprotectina fecal
|
para estimar inflamación intestinal y respuesta a tratamiento
|
|
qué característica tiene la enfermedad de crohn en doscopia
|
granular ulcerosa y emparches y puede afectar desde la boca al ano
|
|
granulomas/ criptitis
|
Chron,/ CUCI
|
|
Para qué se usan los criterios de TrueLove -Witts
|
Colitis ulcerosa
|
|
Clasificación CDAI
|
Chron
|
|
diagnóstico diferencial más importante para enfermedad de crohn o Cuci
|
tuberculosis
|
|
tratamiento inicial para enfermedad inflamatoria intestinal
|
1-aminosalicilatos (salazinas)
2- corticosteroides, mejoría aminosalicilatos con tiopurinas 3- Agentes biológicos con cyclosporina, mejoria agentes biológicos con tiopurinas 4- Colectomia |
|
ANTICUERPOS mejores para EII
|
adalizumab cada 15 dias subcutaneo
|
|
por qué después de 8 años de tratamiento para enfermedad intestinal inflamatoria se debe de hacer colonoscopia
|
para revisar si no hay cáncer
|
|
Cuci + colangitis esclerosante predispone a
|
Cancer de colon
|
|
Fistula inflamatoria perianal es igual a
|
Enfermedad de Crohn y es igual a tx ANTI TNF
|
|
qué criterios utilizan para el síndrome de intestino irritable
|
Roma 4
|
|
antecedente de importancias psiquiátrico en síndrome de intestino irritable
|
abuso sexual
|
|
son los tres síntomas más frecuentes en el síndrome de intestino irritable
|
dolor el más frecuente
constipación diarrea |
|
tratamiento más usado para síndrome de intestino irritable
|
diciclomina
laxantes rifamicina |