- Barajar
ActivarDesactivar
- Alphabetizar
ActivarDesactivar
- Frente Primero
ActivarDesactivar
- Ambos lados
ActivarDesactivar
- Leer
ActivarDesactivar
Leyendo...
Cómo estudiar sus tarjetas
Teclas de Derecha/Izquierda: Navegar entre tarjetas.tecla derechatecla izquierda
Teclas Arriba/Abajo: Colvea la carta entre frente y dorso.tecla abajotecla arriba
Tecla H: Muestra pista (3er lado).tecla h
Tecla N: Lea el texto en voz.tecla n
![]()
Boton play
![]()
Boton play
![]()
26 Cartas en este set
- Frente
- Atrás
|
¿Cuando se realiza el fondo de ojo en el diabetico tipo 2? Y si es diabetico tipo 1?
|
- Al momento del diagnostico ya se realiza. Si es DBT 1, se realiza el control a los 5 años.
|
|
¿Que valores de glucemia corresponden a una pre-diabetes? Y en una prueba oral a la glucosa? Cuanto es el valor que debe dar la HBA1C?
|
- Pre diabetes es glucemia en ayunas de 100 a 125 mg/dl, y 140 y 199 mg/dl en prueba oral a la glucosa.
- En el control metabolico, los valores de hemoglobina glicosilada deberan dar menor a 7%. |
|
¿Segun la ADA, que farmaco se da apenas se diagnostica diabetes tipo 2? ¿Que sucede si sigue mal el control metabolico? ¿Que función cumplen los antidiabeticos orales?
|
- Se preescribe metformina desde el diagnostico de diabetes tipo 2. Si sigue mal el control metabolico, va a comenzar a depender de la insulina e incluirla en su tratamiento.
- Los antidiabeticos orales cumplen con funciones PANCREATICAS Y EXTRAPANCREATICAS. |
|
Metformina. Que tipo de función tiene? ¿Cual es su mecanismo de acción? ¿En que tipo de pacientes se indica? ¿Tiene efectos adversos? ¿Que plus le da a los pacientes y como se excreta?
|

- Tiene función EXTRAPANCREATICA.
- Inhibe la gluconeogenesis hepatica e incrementa la glucolisis anaerobica, con elevación de alanina, glicerol y acido lactico. Disminuye la absorción de la glucosa. - Se indica para pacientes con DBT2 y obesidad, que no responden a dieta ni al ejercicio fisico. Se las suele utilizar sola o combinada con gliptinas o insulinas. - Efectos adversos: trastornos gastrointestinales y acidosis láctica (producto del aumento de la glucolisis anaerobica). - En muchos pacientes inicialmente genera una perdida de peso. Se excreta por vía renal. |
|
Que sucede si el objetivo de HBA1C no se alcanza luego de 3 meses?
|
Si no se logran los resultados deseados, se combina la metformina con:
- Sulfonilurea - Tiazolidinediona - Inhibidor de SGLT2 - Agonista GLP1 - Insulina basal |
|
Sulfonilureas. ¿Que tipo de función tiene? ¿A que celulas estimula? ¿Cuales son sus principales eventos adversos? ¿Como se denominan la segunda y tercera generación? ¿A que pacientes esta indicado? ¿Como se excreta? ¿Cuando se debera modificar la dosis?
|

- Tiene función predominantemente PANCREATICA
- Estimula a las celulas beta del pancreas para la liberación de insulina. - Principales eventos adversos: hipoglucemias, trastornos gastrointestinales y hepaticos. - Segunda generación GLIBENCLAMIDA, tercera generación GLICLAZIDA y GLIMEPIRIDA. - Esta indicado para pacientes con DBT2 que no responden a dieta ni ejercicio. - El metabolismo es hepatico y la excreción renal, al igual que la metformina. - A mayora afección renal o hepatica, el medico va a tener que modificar la dosis. |
|
Glinidas. ¿Que tipo de función tiene? ¿Como es su mecanismo de acción? Cuantas veces al día debe tomarse? ¿Que efectos adversos tiene?
|
- Mecanismo de acción PANCREATICO
- Su vida media es mas corta, mejora el control de la glucosa postprandial, con menor riesgo de hipoglucemias. - Se toma tres veces al día, unos minutos antes de las comidas. Hay baja adherencia por tener que tomarla tantas veces. - Alteraciones de la función hepatica, insuficiencia renal moderada o severa. |
|
Tiazolidinedionas. ¿Que tipo de función tiene? ¿Como es su mecanismo de acción? ¿Para que tipo de pacientes se indica? ¿Que efectos adversos tiene?
|
- Tiene función MIXTA.
- Son insulinosensibilizantes, aumentan la captación de glucosa en los tejidos que requieren de insulina (tejido adiposo, musculo esqueletico e higado). Inhiben la gluconeogenesis hepatica. - Se piensa para pacientes insulino resistentes. - Efectos adversos molestias gastrointestinales, daño hepatocelular leve. |
|
Agonistas del GLP-1. ¿Que función tienen? ¿Como es su mecanismo de acción? ¿Cual es su vida media y que enzima lo destruye? ¿Como se aplica? ¿Que eventos adversos tiene y cuales son los mas utilizados?
|

- Tiene función MIXTA.
- Estimula la sintesis de insulina por las celulas beta del pancreas, genera sensación de saciedad a nivel hipotalamico, aumenta la permanencia gastrica de los alimentos. Estimula el efecto INCRETINA. - Su vida media es de 2 minutos y es destruido por la enzima DPP4 (dipeptidil dipeptidasa 4) - Se inyecta por vía subcutanea en muslo, abdomen o brazos. - Efectos adversos: hipoglucemia (especialmente combinado de sulfonilureas), nauseas, diarrea. - Mas utilizados: Liraglutide y Exanetide diario, Semaglutide semanal. |
|
Inhibidores de DPP4. ¿Que función tienen? ¿Cuales son los mas comunes? ¿Que efectos adversos tienen?
|
- Tienen acción EXTRAPANCREATICA, inhiben la actividad de la DPP4, aumentando los niveles circulantes de GLP1.
- SITAGLIPTINA / SAXAGLIPTINA. - Eventos adversos: infecciones urinarias, nasofaringitis, factores que pueden precipitar cuadros de cetoacidosis o de como hiperosmolar no cetosico. |
|
Inhibidores de SGLT2. ¿Que función tienen? ¿Cuales son los mas comunes? ¿Que induce estos farmacos? ¿Cuales son los efectos adversos mas comunes?
|
- Son inhibidores de los cotransportadores de sodio, tienen función EXTRAPANCREATICA.
- Canaglifozina - INVOKANA, Dapaglifozina - FORXIGA, Empaglifozina JARDIANCE. - El farmaco induce una glucosuria. - Eventos adversos: infecciones urinarias, aumento de los volumenes de orina, diuresis nocturna. |
|
Insulino terapia. ¿Cuales son los casos donde la necesidad de insulina es ABSOLUTA?
|
- Diabetes tipo 1
- Diabetes gestacional - Emergencias cetoacidoticas - Pancreatectomía total: vas a tener que tomar glucagón, insulina y enzimas pancreaticas exogenas. |
|
¿Cuales son los casos en donde la necesidad de insulina es RELATIVA?
|
- Diabetes tipo 2 con deterioro de estado nutricional
- Diabetes tipo 2 con fracaso a antidiabeticos orales - Stress traumatico, infeccioso o psicologico: cuadros de ansiedad o angustia en donde la glucemia se dispara. - Pre y post operatorio. - Uso de medicaciones, sobre todo corticoides, que tienen un efecto hiperglucemiante marcado. |
|
Clasificación de insulinas. ¿Que tipo de insulinas son de acción rapida? ¿Que caracteristicas tienen? ¿Cual es su tiempo de acción? ¿Para que tipos de pacientes se utilizan?
|
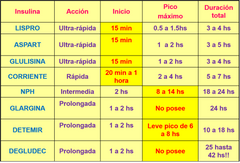
- Lispro - Aspartica - Glulisina.
- Cambian la posición de los AA y se obtienen insulinas de acción ultra rapida, a los 15 minutos de haberlas aplicado. - Se eligen para pacientes que utilizan un esquema de consumo de intensificado de HDC, calculan los hdc de la comida y se aplican la insulina ultra rapida, son de corrección. |
|
Insulina corriente. ¿Que tipo de insulina es y que caracteristica principal tiene?
|
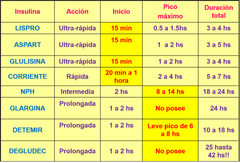
- Es una insulina de acción ultra rapida, y es la molecula de insulina tal como la produce nuestro cuerpo y no tiene sustancias que influyen en su acción.
- Es la única insulina que se aplica de forma endovenosa!!! |
|
Insulina NPH. ¿Que agregados tiene? ¿Como es su mecanismo de acción? ¿Cuando llega a su pico? ¿Que sucede si un paciente no hace una comida en ese rango de acción? ¿Que diferencia tienen los pacientes al utilizarla en comparación con la deglucec/detemir?
|
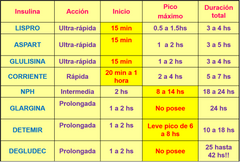
- Con agregado de Zinc y sulfato de protamina, enlentecen su acción y es intermedia.
- Su pico de acción maximó es de 8 a 14 hs, si el paciente no hace una comida dentro de ese rango de acción, puede llegar a sufrir una hipoglucemia por lo que tendrá que hacer una comida o colación. - Genera mayor ganancia de peso en relación a la degludec/detemir. |
|
Insulinas de acción basal: DETEMIR - DEGLUCEC - GLARCINA. Que caracteristicas tienen? ¿Cual es su principal ventaja? ¿En que se diferencian de la NPH?
|
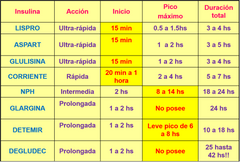
- Estan diseñadas para obtener insulinas de acción prolongada con un perfil aminoacidico completo.
- Son semejantes a la insulina basal, imitan al pancreas en la producción de insulina, no van a tener pico de acción o es muy leve. - Su principal ventaja radica en un menor riesgo de hipoglucemias, permitiendo mayor libertad en la planificación de las comidas. - Todas generan menor ganancia de peso en relación a la NPH. |
|
Insulina de acción bifasica. ¿Que caracteristica tienen? ¿Son utilizadas con frecuencia?
|
- Son mezclas predeterminadas de insulinas de acción media con rápida.
- No son muy utilizadas. |
|
Esquemas de aplicación: tratamiento convencional. En que tipos de pacientes se utiliza? ¿Cual es el tipo de insulina que se utiliza? ¿Es necesario la combinación de dos insulinas? ¿Cuando se aplica la insulina? ¿Por qué es importante monitorear los valores de glucemia?
|
- Es un tratamiento que se utiliza en pacientes diabeticos tipo 2, utilizan insulina de acción intermedia o prolongada, adicionada si es necesario de insulina de acción rapida o analogos, cuando se exceden las 40 U por aplicación de insulina basal.
- La insulina debe aplicarse 30 min antes de desayunar y las dosis de insulina rápida van a ir variando de acuerdo al automonitoreo de los valores de glucemia. |
|
¿Que hay que tener en cuenta en pacientes que se les da insulina NPH a la noche?
|
- Es importante que se les de carbohidratos complejos a la noche para que se absorban lento y que cubra el pico de acción de la insulina.
|
|
Tratamiento intensificado. ¿Para que tipos de pacientes se utiliza? ¿En que consiste? ¿Como es el calculo de unidades de insulina y de gramos de HDC?
|
- Se utiliza en pacientes con diabetes tipo 1, y consiste en administrar insulina intermedia o prolongada, en combinación con insulinas rapidas o ultra rapidas previo a las comidas.
- El calculo de insulina rapida o ultra rapida es: 1 unidad de insulina por cada 10-15 gr de HDC. |
|
¿Cuantos mg de glucosa metaboliza 1 U de insulina? ¿Cual es el valor deseado de la glucosa preprandial segun ADA? Y post prandial?
|
- 1 UNIDAD de insulina metabolizará entre 40-50 mg de glucosa.
- Glucosa pre prandial entre 80 y 130 mg y postprandial menor a 180 mg, ya que es el umbral renal, si lo supera comienza a haber glucosuria. |
|
¿Cuanto se tiene que inyectar de insulina una persona que comerá una comida con 60 gr de hidratos y que tiene una glucosa preprandial de 220 mg y que su objetivo esta en 120 mg?
|
- Para 60 gr de hidratos se necesitan 4 U de insulina, 4x15=60.
- Ahora, como se busca una glucosa pre prandial de 120 mg, se utilizaran 2 U adicionales de insulina, ya que 50x2 = 100. 220 - 100 = 120 mg de glucosa pre prandial. - Total 6 U de insulina |
|
Nombrar ventajas y desventajas del tratamiento intensificado.
|
Ventajas: flexibilidad, mejor calidad de vida, ,menos complicaciones crónicas!
Desventajas: mayor compromiso del paciente y entorno, mayor número de inyecciones. |
|
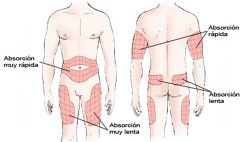
Absorción de la insulina. ¿Que factores condicionan su absorción?
|
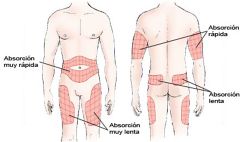
Condicionan su absorción:
- El tipo de insulina - Lugar de aplicación: en brazos y abdomen la insulina se absorbe mas rapido que en gluteos y muslos. - Actividad física: a mayor flujo sanguineo aumenta la absorción. - Temperatura: a mayor calor, mas vasodilatación, absorción mas rápida. |
|
¿Que complicaciones aparecen al inyectarse insulina?
|
- Lipodistrofias generadas por no rotar el sitio de aplicacion, se forman nodulos de grasa y afecta a la absorción de insulina (hipertroficas). Si son atróficas, desaparece la grasa y hay presencia de contaminantes en la insulina.
- Edema insulínico: acumulación de liquido en cara y en los pies ya que la insulina aumenta la reabsorción de agua y sodio, se puede ver al inicio del tratamiento de la diabetes. - Vicios de refracción: son problemas en la visión, que aparecen al inicio del uso de la insulina, cambia la osmolaridad porque baja la glucemia, el paciente ve borroso o no puede enfocar, dura unos días y después se va. |